Резус-фактор
Резус-фактор – это белок, который может содержаться на поверхности эритроцитов человека. Он имеет большое значение при ведении беременности и при переливании крови.
Синонимы русские
Резус-принадлежность, резус.
Синонимы английские
Rh, Rh type, Rh typing, Rh-factor, rhesus factor.
Метод исследования
Реакция агглютинации.
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу в течение 24 часов до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Резус-фактор – это белок, находящийся на поверхности эритроцитов у некоторых людей. Кровь тех, у кого он есть, называют резус-положительной, у кого нет – резус-отрицательной. Наличие или отсутствие этого белка является индивидуальной особенностью, а не патологией.
Особое значение резус-фактор имеет во время беременности. Если у матери положительный резус, то ее кровь будет в любом случае совместима с кровью ребенка, если отрицательный – возможны варианты: в том случае, когда у отца ребенка тоже отрицательный резус-фактор, кровь матери будет совместима с кровью плода, потому что и ребенок унаследует отрицательный резус, когда же у отца положительный резус-фактор, а у матери отрицательный, с вероятностью в 50 % может возникнуть несовместимость крови матери и ребенка – резус-конфликт, который грозит осложнениями.
Происходит это следующим образом: когда кровь плода попадает в кровоток матери, на его положительный резус в ее организме начинают вырабатываться антитела, так как белки на молекулах эритроцитов воспринимаются организмом матери как нечто чужеродное. Это не опасно для женщины, однако антитела через плаценту проникают в кровоток плода, что грозит ему негативными последствиями: антитела «приклеиваются» к эритроцитам плода и могут вызывать их слипание.
Для чего используется исследование?
- Для определения возможного резуса-конфликта между матерью и плодом. Если определяется его высокая вероятность, женщине назначаются инъекции сыворотки, содержащей антирезус-иммуноглобулин, который связывается с эритроцитами плода и «скрывает» их от иммунной системы матери, что препятствует выработке антител к эритроцитам плода.
- Чтобы подобрать донора для безопасного переливания крови. Важно убедиться, что донорская кровь совместима с кровью реципиента.
 Если в донорской крови или ее компонентах есть антитела к белку, содержащемуся на эритроцитах реципиента, может развиться тяжелая трансфузионная реакция, вызванная разрушением эритроцитов в сосудистом русле. В настоящее время разрешено переливание только той крови, которая совпадает по группе и по резус-фактору у донора и у реципиента.
Если в донорской крови или ее компонентах есть антитела к белку, содержащемуся на эритроцитах реципиента, может развиться тяжелая трансфузионная реакция, вызванная разрушением эритроцитов в сосудистом русле. В настоящее время разрешено переливание только той крови, которая совпадает по группе и по резус-фактору у донора и у реципиента.
Когда назначается исследование?
- При беременности, чтобы подтвердить группу крови, резус-фактор и антирезусные антитела женщины. Эта информация имеет огромное значение при ведении беременности.
- При донорстве крови. Чаще всего переливание крови необходимо при:
- тяжелой анемии,
- кровотечении, возникшем у пациента во время или после операции,
- тяжелых травмах,
- значительных кровопотерях,
- онкологических заболеваниях и побочных эффектах химиотерапии,
- нарушении свертываемости крови, в частности гемофилии.
Что означают результаты?
Если у женщины резус-отрицательная кровь и положительный результат на антирезусные антитела, необходимо определение группы крови и резус-фактора отца ребенка.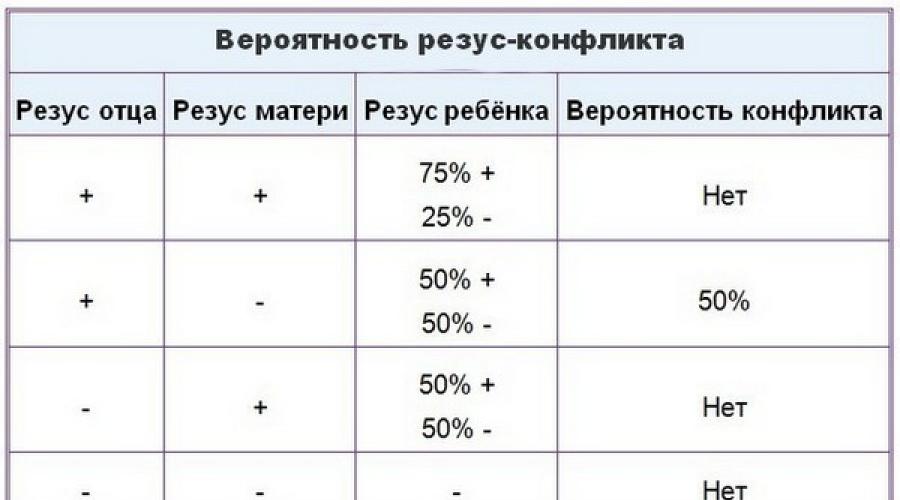 Если у отца отрицательный резус-фактор, дальнейшего обследования не требуется, если положительный – проводится дальнейшее наблюдение за динамикой уровня антирезусных антител в крови матери. При его повышении следует принять своевременное решение о терапии.
Если у отца отрицательный резус-фактор, дальнейшего обследования не требуется, если положительный – проводится дальнейшее наблюдение за динамикой уровня антирезусных антител в крови матери. При его повышении следует принять своевременное решение о терапии.
Важные замечания
- Несовместимость матери и плода по резус-фактору в настоящее время не является препятствием для рождения здорового ребенка.
- Во время первой беременности резус-конфликта обычно не происходит, так как антитела вырабатываются медленно и в небольших количествах. При повторной беременности и последующих вероятность резус-конфликта возрастает.
Также рекомендуется
- Группа крови AB0
- Аллоиммунные антиэритроцитарные антитела (в том числе антирезусные), титр
Кто назначает исследование?
Акушер-гинеколог, врач-терапевт, врач общей практики, гематолог, трансфузиолог, хирург.
Беременность у женщин с резус-отрицательной кровью
Вопрос резус-конфликта при беременности – один из немногих в медицине, в котором расставлены все точки над i и разработаны не только методы диагностики и лечения, но и, что самое главное, эффективной профилактики.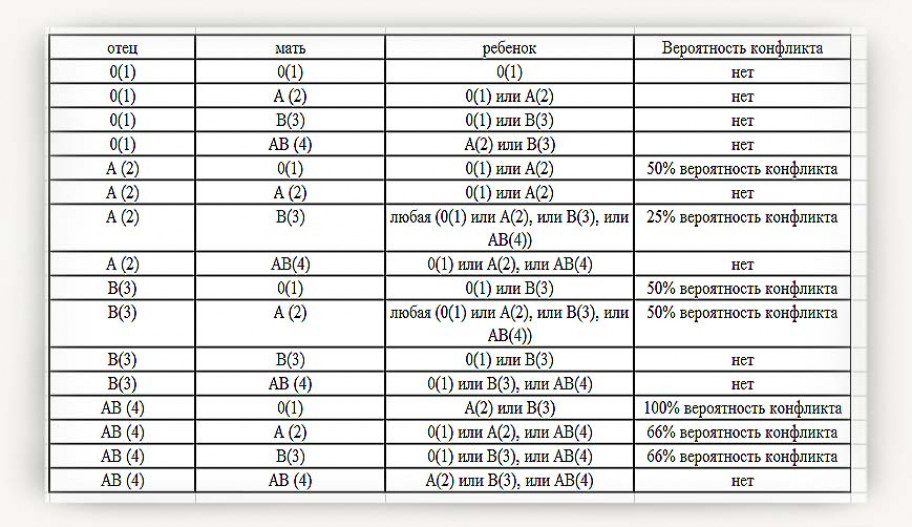
История иммунопрофилактики резус-конфликта – редкий пример безоговорочного успеха в медицине. Ведь после введения комплекса профилактический мер детская смертность от осложнений резус-конфликта снизилась с 46 до1,6 на 100 тыс. детей – то есть почти в 30 раз.
Что же такое резус-конфликт, почему он возникает и что делать, чтобы свести к минимуму риск его возникновения?
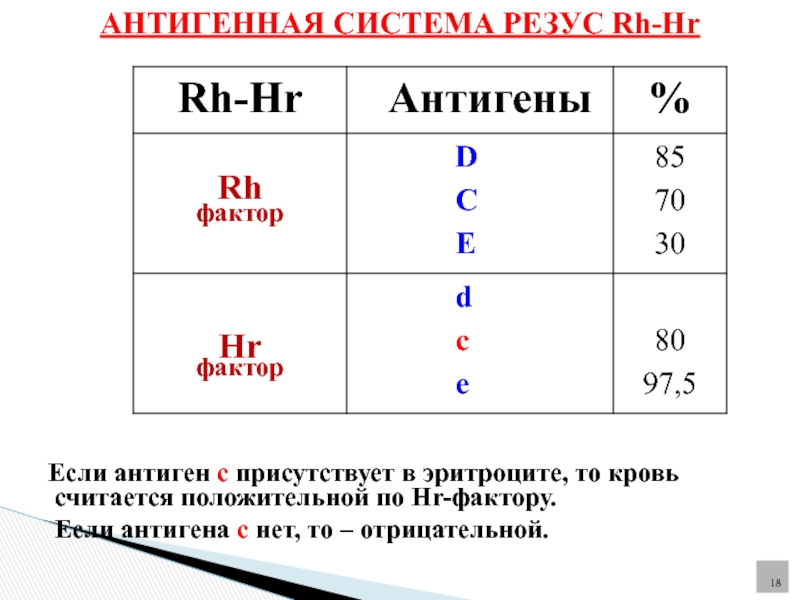
Всё население планеты, в зависимости от присутствия или отсутствия на эритроцитах (красных клетках крови) белка, обозначаемого буквой «D», делится соответственно на резус-положительных и резус-отрицательных людей. По приблизительным данным резус-отрицательных европейцев около 15%. При наступлении беременности у резус-отрицательной женщины от резус-положительного мужчины вероятность рождения резус положительного ребенка составляет 60%.
В этом случает, при попадании эритроцитов плода в кровоток матери возникает иммунная реакция, в результате которой повреждаются эритроциты плода, у него возникает анемия и ряд других тяжелых осложнений.
При физиологической беременности эритроциты плода проникают через плаценту в I триместре у 3% женщин, во II – у 15%, в III – у 48%. Кроме того, массивный заброс происходит в родах, после прерывания беременности (аборта, выкидыша, внематочной беременности, пузырного заноса), инвазивных процедур (биопсия ворсин хориона, амниоцентез), дородовых кровотечениях при угрозе прерывания беременности.
Суммарный риск развития резус-конфликта у резус-отрицательных женщин, беременных резус-положительным плодом при отсутствии профилактики составляет около 16%. У женщин, прошедших профилактику, этот риск снижается до 0,2%.
А теперь самое интересное – в чем же заключается эта самая профилактика и что необходимо делать, чтобы держать ситуацию под контролем.
Всем женщинам, обратившимся в медицинское учреждение для постановки на учёт по беременности, а так же тем, кто обратился для прерывания нежелательной беременности, назначается анализ для определения группы крови и резус-фактора. Половым партнёрам женщин, у которых установлен отрицательный резус, так же рекомендовано пройти обследование для установления резус-принадлежности. Если по счастливому стечению обстоятельств у мужчины тоже отрицательный резус-фактор, то риск возникновения резус-конфликта отсутствует и в проведении иммунопрофилактики нет смысла.
Половым партнёрам женщин, у которых установлен отрицательный резус, так же рекомендовано пройти обследование для установления резус-принадлежности. Если по счастливому стечению обстоятельств у мужчины тоже отрицательный резус-фактор, то риск возникновения резус-конфликта отсутствует и в проведении иммунопрофилактики нет смысла.
Женщинам с резус-отрицательной кровью и резус-положительной принадлежность крови партнёра, желающим прервать нежеланную беременность, рекомендуется в течение 72 часов после прерывания сделать укол антирезусного иммуноглобулина. Механизм действия этого препарата основан на том, что введенные антитела связывают эритроциты плода, проникшие в материнский кровоток, и не допускают развитие иммунного ответа.
Резус-отрицательным женщинам, вставшим на учёт по беременности, ежемесячно назначают анализ крови на антирезусные антитела. Таким образом определяют, был ли контакт между кровью матери и плода, и среагировала ли иммунная система женщины на чужеродный белок.
Если к 28 недели в крови женщины нет антирезусных антител, её направляют на профилактическое введение антирезусного иммуноглобулина. Данная профилактика проводится с 28 по 30 неделю беременности. После этого определение антирезусных антител в крови матери не проводится.
Если же по результатам обследования у женщины до 28 недель беременности выявлены антирезусные антитела, она направляется на углублённое обследование для определения степени тяжести резус-конфликта, своевременного назначения лечения и при необходимости экстренного родоразрешения.
После рождения у ребенка резус-отрицательной женщины определяют резус-фактор. И, если малыш резус-положительный, в течение 72 часов после родов женщине так же вводят антирезусный иммуноглобулин.
Другие ситуации, требующие профилактического введения антирезусного иммуноглобулина:
- самопроизвольный выкидыш или неразвивающаяся беременность;
- внематочная беременность;
- пузырный занос;
- дородовое кровотечение при угрозе прерывания беременности;
- инвазивные внутриматочные вмешательства во время беременности.

Единственным спорным на данный момент вопросом является определение резус-фактора плода во время беременности. Для этого, начиная с 10 недель беременности, у женщины проводится забор крови, из неё выделяют генетический материал плода и на основании генетического исследования определяют резус-принадлежность будущего ребёнка.
С одной стороны, это исследование позволило бы 40% резус-отрицательных женщин, вынашивающих резус-отрицательного плода, избежать ежемесячного определения антирезусных антител и введения антирезусного иммуноглобулина.
С другой стороны, это исследование не фигурирует в официальном приказе МЗ, не входит в систему ОМС и выполняется только на платной основе.
Таким образом, на данный момент разработан четкий алгоритм ведения беременных женщин с резус-отрицательной кровью. И следование этому простому алгоритму позволит женщине родить одного, двух и более здоровых малышей.
Врач акушер-гинеколог
женской консультации №14
Хиврич Е.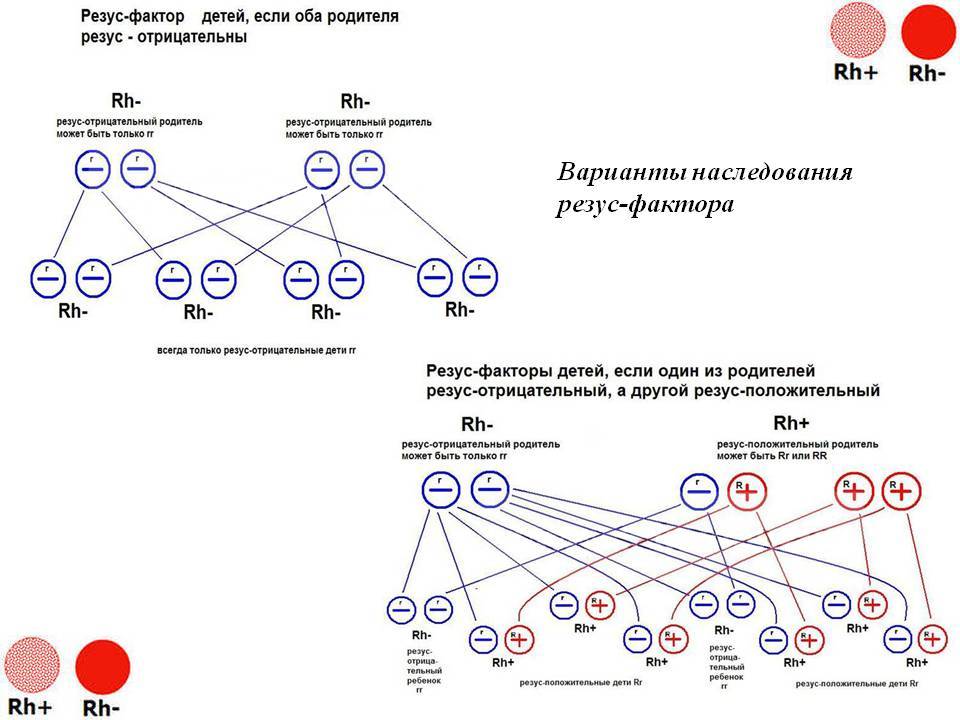 Б.
Б.
резус-болезнь | March of Dimes
Резус-болезнь можно предотвратить. Лечение во время беременности может защитить вашего ребенка и будущие беременности.
Если вы резус-отрицательны, а ваш ребенок резус-положителен, у него может быть риск резус-фактора. Это может вызвать серьезные проблемы для вашего ребенка, включая смерть.
Первенцы обычно не болеют резус-фактором. Но если ее не лечить, резус-инфекция может нанести серьезный вред на более поздних сроках беременности.
Узнать, отрицательный ли у вас резус-фактор, можно с помощью анализа крови.
Что такое резус-фактор?
Резус-фактор — это белок, который содержится в эритроцитах некоторых людей. Если в ваших эритроцитах есть белок, вы резус-положительны. Если в ваших эритроцитах нет белка, вы резус-отрицательны. Наличие резус-положительного или резус-отрицательного не влияет на ваше здоровье. Но это может повлиять на вашего ребенка во время беременности, если вы резус-отрицательны, а ваш ребенок резус-положителен.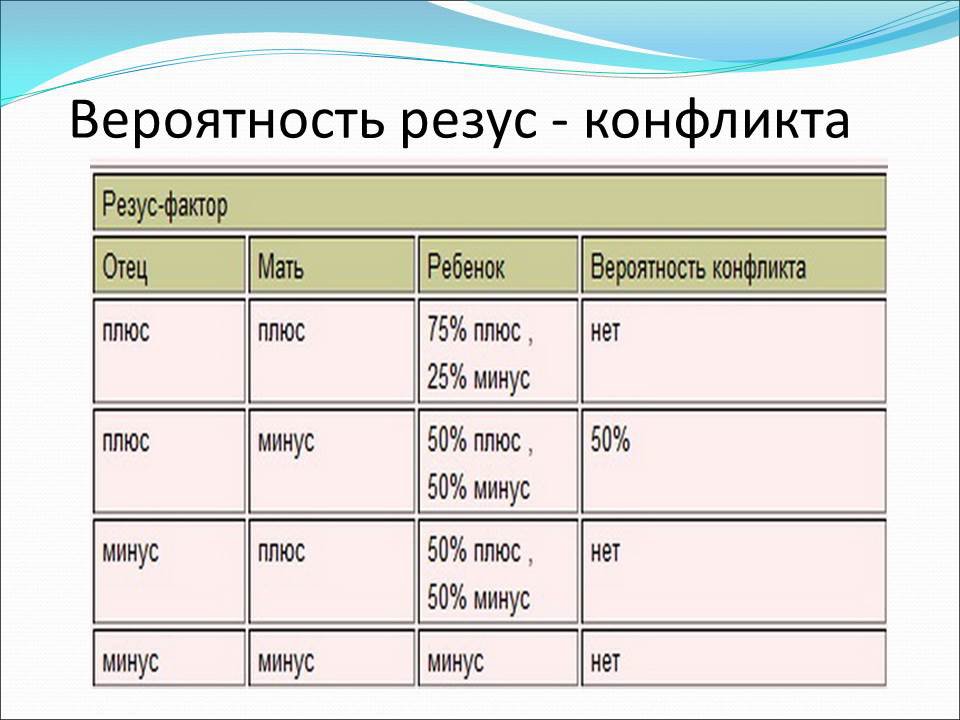
Узнать, резус-положительный у вас резус-фактор или отрицательный, можно с помощью анализа крови. Большинство людей в Соединенных Штатах являются резус-положительными. Если вы резус-отрицательный, ваш партнер может пройти тестирование, чтобы узнать его резус-тип.
Резус-фактор передается по наследству. Это означает, что резус-фактор передается от родителей к детям через гены. Гены — это части клеток вашего тела, которые хранят инструкции о том, как ваше тело растет и работает.
Что такое резус-фактор?
Резус-инфекция – опасная разновидность анемии. Анемия — это когда у человека недостаточно здоровых эритроцитов для переноса кислорода к остальным частям тела.
Резус-болезнь (также называемая резус-несовместимостью) возникает, когда ваша кровь резус-отрицательна, а кровь вашего ребенка резус-положительна. Это означает, что ваша кровь и кровь вашего ребенка несовместимы, поэтому их смешивание небезопасно. Если они смешиваются, ваше тело вырабатывает резус-антитела, которые могут попасть из вашего тела через плаценту в тело вашего ребенка, где они атакуют и разрушают ее эритроциты. Плацента растет в вашей матке (матке) и снабжает вашего ребенка пищей и кислородом через пуповину.
Плацента растет в вашей матке (матке) и снабжает вашего ребенка пищей и кислородом через пуповину.
Несмотря на то, что у вас и вашего ребенка нет общей крови, небольшое количество крови вашего ребенка может смешиваться с вашей во время беременности. Это может произойти, если:
- Кровь вашего ребенка попадает в вашу кровь через плаценту.
- Вам сделали амниоцентез (также называемый амнио) или биопсию ворсин хориона (также называемый CVS). Это пренатальные тесты, которые ваш лечащий врач может порекомендовать во время беременности.
- У вас кровотечение во время беременности.
- Ваш ребенок находится в тазовом предлежании (ноги вниз, а не вниз головой) перед родами, и ваш медработник пытается повернуть (переместить) его так, чтобы он оказался головой вниз.
- Во время беременности вас ударили в живот.
- У вас выкидыш или внематочная беременность. Выкидыш — это смерть ребенка в утробе матери до 20 недель беременности. Внематочная беременность — это когда оплодотворенная яйцеклетка имплантируется вне матки (матки) и начинает расти.

Если у вас есть резус-антитела, вас называют резус-сенсибилизированным.
Есть ли у вашего ребенка риск резус-фактора?
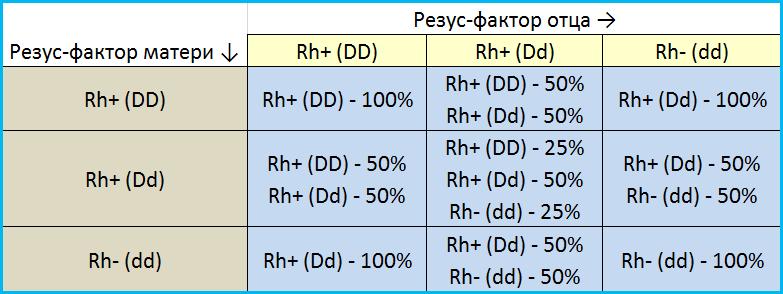
Ваш ребенок подвержен риску резус-фактора только в том случае, если вы резус-отрицательны, а ваш ребенок резус-положителен. Ваш ребенок резус-положительный в зависимости от вашей крови и крови отца вашего ребенка. Вот как это работает:
- Если и вы, и отец вашего ребенка резус-положительны: Кровь вашего ребенка резус-положительна, и у вашего ребенка нет риска резус-фактора.
- Если и вы, и отец вашего ребенка резус-отрицательны: Кровь вашего ребенка резус-отрицательна, и у вашего ребенка нет риска резус-фактора.
- Если у вас отрицательный резус-фактор, а у отца вашего ребенка резус-положительный: Кровь вашего ребенка может быть резус-положительной. Ваш ребенок находится в группе риска по резус-фактору и нуждается в тщательном обследовании.
Поговорите со своим поставщиком медицинских услуг о сдаче анализов вашей крови и крови отца вашего ребенка, чтобы выяснить, может ли ваш ребенок подвергаться риску.
Если это ваша первая беременность, ваш организм обычно не вырабатывает достаточное количество резус-антител, чтобы нанести вред вашему ребенку. Но если вы снова забеременеете, ваш организм выработает больше антител, которые могут вызвать резус-фактор у вашего ребенка.
Кто проходит тестирование на резус-фактор?
Вы, ваш партнер и ваш ребенок можете сдать анализы, чтобы выяснить, резус-положительный у вас или отрицательный резус-фактор и подвержен ли ваш ребенок риску резус-фактора. При первом посещении дородового врача вы сдаете анализ крови, чтобы узнать, резус-положительный у вас резус-фактор или резус-отрицательный. Если вы резус-положительны, у вашего ребенка нет риска резус-фактора. Если вы резус-отрицательный:
- Вы проходите тест, называемый скринингом на антитела, чтобы определить, есть ли в крови резус-антитела.
- Если у вас нет резус-антител, ваш партнер проходит тестирование, чтобы определить, является ли он резус-положительным или отрицательным.

- Если у вашего партнера положительный резус-фактор или вы не знаете его резус-фактор , , ваш врач может порекомендовать амниоцентез для проверки резус-фактора вашего ребенка или уровня билирубина. Билирубин — это желтое вещество, которое может накапливаться в крови вашего ребенка, когда его печень работает неправильно. Вы получаете второй тест на антитела на 28 неделе беременности. Если этот второй тест показывает, что у вашего ребенка анемия, ваш врач может сделать ультразвуковую допплерографию, чтобы проверить приток крови к голове вашего ребенка.
Может ли резус-фактор вызвать проблемы у вашего ребенка?
Резус-фактор может вызвать серьезные проблемы у вашего ребенка, в том числе:
- Анемия
- Поражение головного мозга
- Сердечная недостаточность
- Желтуха. Желтуха может сделать глаза и кожу вашего ребенка желтыми. У ребенка желтуха, когда его печень не полностью развита или не работает.
 Если желтуха тяжелая и ее не лечат, у ребенка может развиться повреждение головного мозга, называемое ядерной желтухой.
Если желтуха тяжелая и ее не лечат, у ребенка может развиться повреждение головного мозга, называемое ядерной желтухой. - Мертворождение. Мертворождение — это смерть ребенка в утробе матери после 20 недель беременности.
- Смерть после рождения
Если вы резус-отрицательны, можете ли вы защитить своего ребенка от резус-фактора?
Резус-болезнь у вашего ребенка можно предотвратить, если своевременно начать лечение. Если у вас не выработались Rh-антитела, ваш врач может сделать вам прививку Rh-иммуноглобулина, называемого Rho(D) иммуноглобулином (торговая марка RhoGAM®). RhoGAM может помешать вашему телу вырабатывать резус-антитела, чтобы ваш ребенок и будущие беременности не заболели резус-фактором. RhoGAM не работает, если ваш организм уже начал вырабатывать резус-антитела во время предыдущей беременности. Вот почему очень важно получить дородовую помощь как можно раньше при каждой беременности.
Если вы резус-отрицательны, вы получаете RhoGAM:
- Приблизительно на 28 неделе беременности
- В течение 72 часов после рождения, если ваш ребенок резус-положительный или если его резус-фактор неизвестен
- После любой ситуации, в которой ваша кровь и кровь вашего ребенка могут смешаться, например, амнио или CVS, выкидыш, внематочная беременность или удар в живот.

Ваш врач внимательно наблюдает за вашим ребенком во время беременности, чтобы проверить его здоровье и выявить признаки анемии. В третьем триместре врач может использовать амниотерапию или специальное ультразвуковое исследование, называемое доплером, для проверки вашего ребенка. Ультразвук — это пренатальный тест, в котором используются звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка внутри матки. Ультразвуковая допплерография помогает медицинскому работнику проверить сердцебиение вашего ребенка и измерить кровоток в пуповине и некоторых кровеносных сосудах.
Если у вашего ребенка резус-фактор, как его лечить?
Если у вашего ребенка резус-фактор, его можно лечить, чтобы предотвратить серьезные проблемы со здоровьем.
Если у вашего ребенка резус-фактор легкой степени тяжести, у вас может быть доношенная беременность. Полный срок означает, что ваш ребенок родился между 39 неделями и 40 неделями, 6 дней. После рождения вашему ребенку могут понадобиться определенные лекарства, а также лечение желтухи. Иногда резус-фактор протекает настолько легко, что ребенку не требуется никакого лечения. Большинство детей полностью выздоравливают от легкой формы резус-фактора.
После рождения вашему ребенку могут понадобиться определенные лекарства, а также лечение желтухи. Иногда резус-фактор протекает настолько легко, что ребенку не требуется никакого лечения. Большинство детей полностью выздоравливают от легкой формы резус-фактора.
Если у вашего ребенка до рождения разовьется тяжелая форма резус-фактора и тяжелая форма анемии, вам, возможно, придется родить раньше срока. Ей может понадобиться переливание новой крови, чтобы заменить эритроциты, разрушенные резус-антителами. Младенцы могут получить переливание крови в утробе матери уже на 18 неделе беременности; они также могут получить переливание крови после рождения.
Если ваш ребенок родился с тяжелой желтухой, ему необходимо быстрое лечение, чтобы предотвратить более серьезные осложнения.
Последнее рассмотрение: июль 2017 г.
Резус-несовместимость: Медицинская энциклопедия MedlinePlus
Резус-несовместимость — это состояние, которое развивается, когда беременная женщина имеет резус-отрицательную кровь, а ребенок в ее матке имеет резус-положительную кровь.
Во время беременности эритроциты еще не родившегося ребенка могут попасть в кровь матери через плаценту.
Если мать резус-отрицательна, ее иммунная система воспринимает резус-положительные клетки плода как чужеродное вещество. Организм матери вырабатывает антитела против клеток крови плода. Эти антитела могут вернуться через плаценту к развивающемуся ребенку. Они разрушают циркулирующие эритроциты ребенка.
При разрушении эритроцитов образуется билирубин. Это приводит к тому, что младенец становится желтым (желтушным). Уровень билирубина в крови младенца может колебаться от умеренного до опасно высокого.
Первенцы часто не болеют, если у матери в прошлом не было выкидышей или абортов. Это повысит чувствительность ее иммунной системы. Это связано с тем, что для выработки антител у матери требуется время. Все дети, которые у нее будут позже, также резус-положительны, могут быть затронуты.
Резус-несовместимость развивается только тогда, когда мать резус-отрицательна, а ребенок резус-положителен. Эта проблема стала менее распространенной в местах, где предоставляется хороший дородовой уход. Это связано с тем, что обычно используются специальные иммунные глобулины, называемые RhoGAM.
Эта проблема стала менее распространенной в местах, где предоставляется хороший дородовой уход. Это связано с тем, что обычно используются специальные иммунные глобулины, называемые RhoGAM.
Резус-несовместимость может вызывать симптомы от очень легких до смертельных. В самой легкой форме резус-несовместимость вызывает разрушение эритроцитов. Других эффектов нет.
После рождения у младенца могут быть:
- Пожелтение кожи и белков глаз (желтуха)
- Низкий мышечный тонус (гипотония) и вялость
Перед родами у матери может быть больше амниотической жидкости вокруг будущего ребенка (многоводие).
Может быть:
- Положительный результат прямой пробы Кумбса
- Уровень билирубина в пуповинной крови ребенка выше нормы.
- Признаки разрушения эритроцитов в крови младенца
Резус-несовместимость можно предотвратить с помощью RhoGAM. Поэтому профилактика остается лучшим лечением. Лечение младенца, который уже поражен, зависит от тяжести состояния.
Новорожденных с резус-несовместимостью легкой степени можно лечить фототерапией с использованием билирубиновых ламп. Также можно использовать внутривенный иммуноглобулин. Для младенцев с тяжелым поражением может потребоваться обменное переливание крови. Это необходимо для снижения уровня билирубина в крови.
При резус-несовместимости легкой степени ожидается полное выздоровление.
Осложнения могут включать в себя:
- повреждение головного мозга из -за высокого уровня билирубина (Kernicterus)
- Жидкости и отеки в детском возрасте (Hiredops Fetalis)
- Проблемы с умственной функцией, движением, слухом, речью и отложениями
Свяжитесь со своим поставщиком медицинских услуг, если вы думаете или знаете, что беременны, но еще не посещали поставщика.
Резус-несовместимость практически полностью предотвратима. Медицинские работники должны внимательно следить за резус-отрицательными матерями во время беременности.
Специальные иммунные глобулины, называемые RhoGAM, в настоящее время используются для предотвращения резус-несовместимости у матерей с отрицательным резус-фактором.
Если отец младенца резус-положительный или его группа крови неизвестна, матери делают инъекцию RhoGAM во втором триместре. Если ребенок резус-положительный, мать получит вторую инъекцию в течение нескольких дней после родов.
Эти инъекции предотвращают выработку антител против резус-положительной крови. Однако женщины с резус-отрицательной группой крови должны получать инъекции:
- Во время каждой беременности
- После выкидыша или аборта
- После пренатальных тестов, таких как амниоцентез и биопсия ворсин хориона ; Эритробластоз плода
- Желтуха новорожденных — выделения
- Эритробластоз плода — микрофотография
- Ребенок с желтухой
- Антитела
- Обменное переливание — серия
- Резус-несовместимость — серия
Каплан М., Вонг Р.Дж., Бергис Дж.К., Сибли Э., Стивенсон Д.К. Желтуха новорожденных и заболевания печени. В: Мартин Р.Дж., Фанарофф А.А., Уолш М.

 Если в донорской крови или ее компонентах есть антитела к белку, содержащемуся на эритроцитах реципиента, может развиться тяжелая трансфузионная реакция, вызванная разрушением эритроцитов в сосудистом русле. В настоящее время разрешено переливание только той крови, которая совпадает по группе и по резус-фактору у донора и у реципиента.
Если в донорской крови или ее компонентах есть антитела к белку, содержащемуся на эритроцитах реципиента, может развиться тяжелая трансфузионная реакция, вызванная разрушением эритроцитов в сосудистом русле. В настоящее время разрешено переливание только той крови, которая совпадает по группе и по резус-фактору у донора и у реципиента.


 Если желтуха тяжелая и ее не лечат, у ребенка может развиться повреждение головного мозга, называемое ядерной желтухой.
Если желтуха тяжелая и ее не лечат, у ребенка может развиться повреждение головного мозга, называемое ядерной желтухой.
