Фокальная эпилепсия — причины, симптомы, диагностика и лечение
Фокальная эпилепсия — такой вид эпилепсии, при котором эпилептические приступы обусловлены ограниченной и чётко локализованной зоной повышенной пароксизмальной активности головного мозга. Зачастую носит вторичный характер. Проявляется парциальными сложными и простыми эпи-пароксизмами, клиника которых зависит от расположения эпилептогенного очага. Диагностируется фокальная эпилепсия по клиническим данным, результатам ЭЭГ и МРТ головного мозга. Проводится противоэпилептическая терапия и лечение причинной патологии. По показаниям возможно хирургическое удаление зоны эпилептической активности.
Общие сведения
Понятие фокальной эпилепсии (ФЭ) объединяет все формы эпилептических пароксизмов, возникновение которых связано с наличием в церебральных структурах локального очага повышенной эпи-активности. Начинаясь фокально, эпилептическая активность может распространяться от очага возбуждения на окружающие мозговые ткани, обуславливая вторичную генерализацию эпиприступа.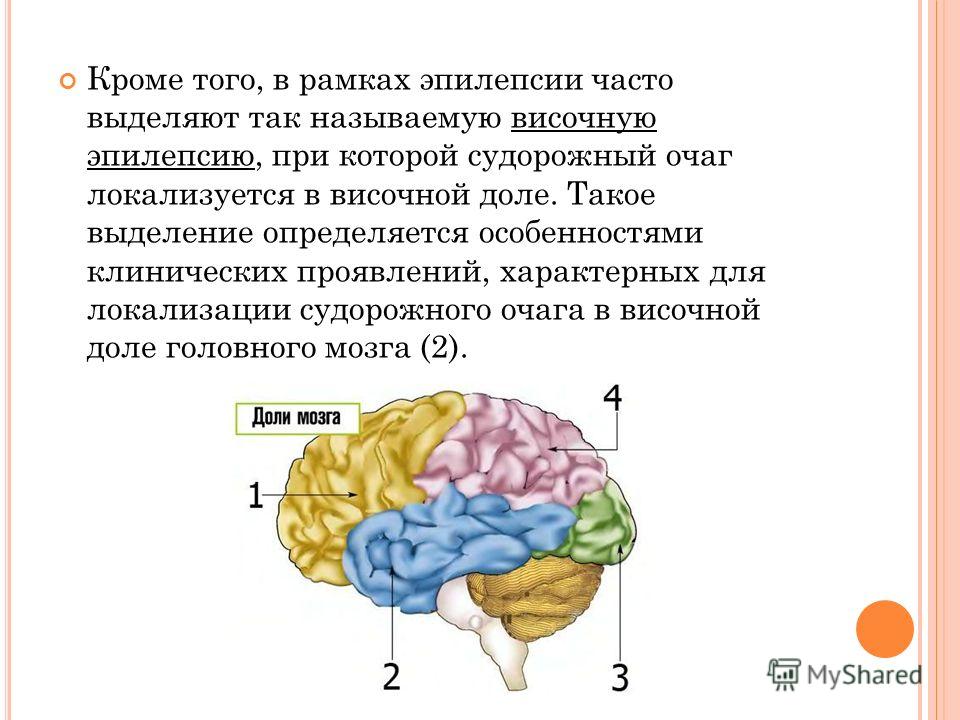 Такие пароксизмы ФЭ следует отличать от приступов генерализованной эпилепсии с первично-диффузным характером возбуждения. Кроме того, существует мультифокальная форма эпилепсии, при которой в головном мозге имеются несколько локальных эпилептогенных зон.
Такие пароксизмы ФЭ следует отличать от приступов генерализованной эпилепсии с первично-диффузным характером возбуждения. Кроме того, существует мультифокальная форма эпилепсии, при которой в головном мозге имеются несколько локальных эпилептогенных зон.
Фокальная эпилепсия составляет около 82% от всех эпилептических синдромов. В 75% случаев она дебютирует в детском возрасте. Наиболее часто она возникает на фоне нарушений развития мозга, травматического, ишемического или инфекционного поражения. Подобная вторичная фокальная эпилепсия выявляется у 71% всех страдающих эпилепсией пациентов.
Фокальная эпилепсия
Причины и патогенез фокальной эпилепсии
Этиологическими факторами ФЭ являются: пороки развития головного мозга, затрагивающие его ограниченный участок (фокальная корковая дисплазия, артериовенозные мальформации головного мозга, врождённые церебральные кисты и т. п.), черепно-мозговые травмы, инфекции (энцефалит, абсцесс головного мозга, цистицеркоз, нейросифилис), сосудистые нарушения (перенесенный геморрагический инсульт), метаболическая энцефалопатия, опухоли головного мозга. Причиной фокальной эпилепсии могут выступать приобретённые или генетически детерминированные нарушения в метаболизме нейронов определённого участка церебральной коры, не сопровождающиеся никакими морфологическими изменениями.
Причиной фокальной эпилепсии могут выступать приобретённые или генетически детерминированные нарушения в метаболизме нейронов определённого участка церебральной коры, не сопровождающиеся никакими морфологическими изменениями.
Среди этиофакторов возникновения фокальной эпилепсии у детей высока доля перинатальных поражений ЦНС: гипоксия плода, внутричерепная родовая травма, асфиксия новорожденного, перенесённые внутриутробно инфекции. Возникновение фокального эпилептогенного очага в детском возрасте бывает связано с нарушением созревания коры. В таких случаях эпилепсия носит временный возраст-зависимый характер.
Патофизиологическим субстратом ФЭ выступает эпилептогенный фокус, в котором выделяют несколько зон. Зона эпилептогенного повреждения соответствует участку морфологических изменений церебральной ткани, в большинстве случаев визуализируемых при помощи МРТ. Первичная зона — это участок мозговой коры, который генерирует эпи-разряды. Область коры, при возбуждении которой возникает эпиприступ, носит название симптоматогенная зона. Выделяют также ирритативную зону — область, являющуюся источником эпи-активности, регистрируемой на ЭЭГ в межприступный промежуток, и зону функционального дефицита — участок, ответственный за сопутствующие эпиприступам неврологические расстройства.
Выделяют также ирритативную зону — область, являющуюся источником эпи-активности, регистрируемой на ЭЭГ в межприступный промежуток, и зону функционального дефицита — участок, ответственный за сопутствующие эпиприступам неврологические расстройства.
Классификация фокальной эпилепсии
Специалистами в области неврологии принято различать симптоматические, идиопатические и криптогенные формы фокальной эпилепсии. При симптоматической форме всегда можно установить причину её возникновения и выявить морфологические изменения, которые в большинстве случаев визуализируются при томографических исследованиях. Криптогенная фокальная эпилепсия носит также название вероятно симптоматическая, что подразумевает её вторичный характер. Однако при этой форме никакие морфологические изменения современными способами нейровизуализации не выявляются.
Идиопатическая фокальная эпилепсия возникает на фоне отсутствия каких-либо изменений ЦНС, которые могли бы привести к развитию эпилепсии. В её основе могут лежать генетически обусловленные канало- и мембранопатии, расстройства созревания мозговой коры. Идиопатическая ФЭ носит доброкачественный характер. К ней относят доброкачественную роландическую эпилепсию, синдром Панайотопулоса, детскую затылочную эпилепсию Гасто, доброкачественные младенческие эписиндромы.
В её основе могут лежать генетически обусловленные канало- и мембранопатии, расстройства созревания мозговой коры. Идиопатическая ФЭ носит доброкачественный характер. К ней относят доброкачественную роландическую эпилепсию, синдром Панайотопулоса, детскую затылочную эпилепсию Гасто, доброкачественные младенческие эписиндромы.
Симптомы фокальной эпилепсии
Ведущий симптомокомплекс ФЭ — повторяющиеся парциальные (фокальные) эпилептические пароксизмы. Они могут быть простые (без потери сознания) и сложные (сопровождающиеся утратой сознания). Простые парциальные эпиприступы по своему характеру бывают: двигательные (моторные), чувствительные (сенсорные), вегетативные, соматосенсорные, с галлюцинаторным (слуховым, зрительным, обонятельным или вкусовым) компонентом, с психическими расстройствами. Сложные парциальные эпиприступы иногда начинаются как простые, а затем происходит нарушение сознания. Могут сопровождаться автоматизмами. В период после приступа отмечается некоторая спутанность сознания.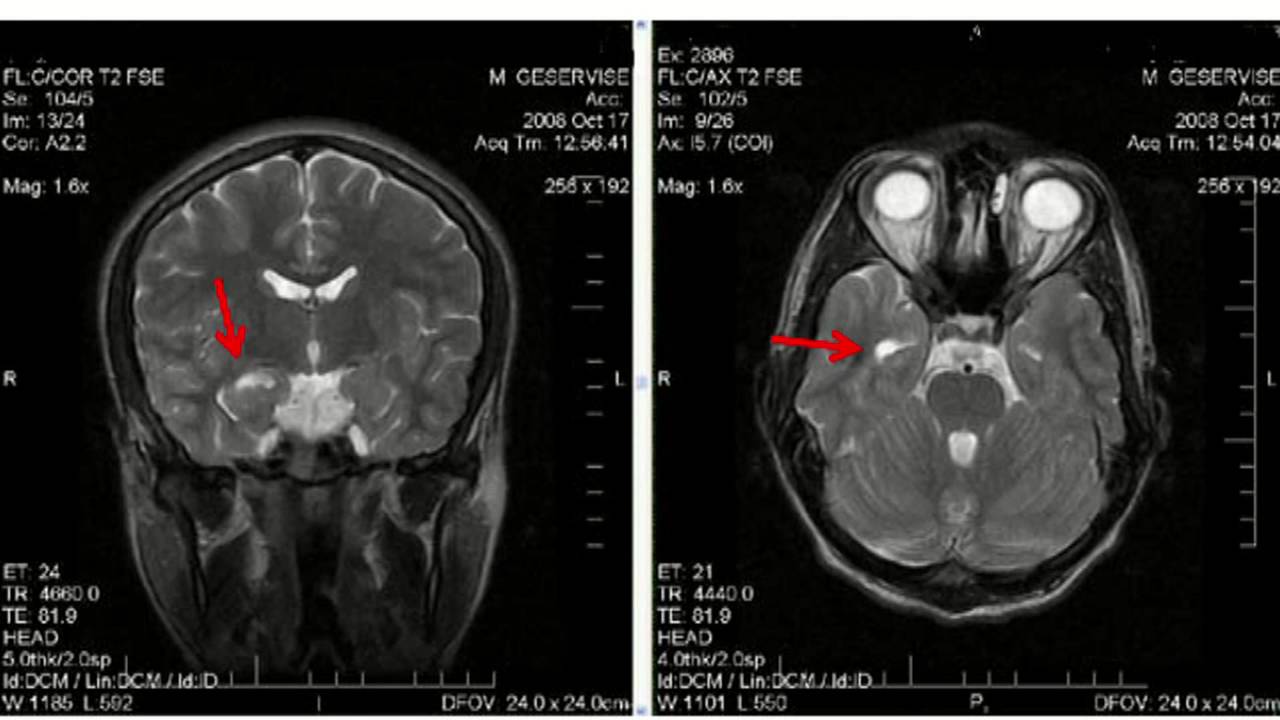
Возможна вторичная генерализация парциальных приступов. В таких случаях эпиприступ начинается как простой или сложный фокальный, по мере его развития возбуждение диффузно распространяется на другие отделы мозговой коры и пароксизм принимает генерализованный (клонико-тонический) характер. У одного пациента с ФЭ могут наблюдаться различные по типу парциальные пароксизмы.
Симптоматическая фокальная эпилепсия наряду с эпиприступами сопровождается другой симптоматикой, соответствующей основному поражению головного мозга. Симптоматическая эпилепсия ведёт к когнитивным нарушениям и снижению интеллекта, к задержке психического развития у детей. Идиапатическая фокальная эпилепсия отличается своей доброкачественностью, не сопровождается неврологическим дефицитом и нарушениями психической и интеллектуальной сфер.
Особенности клиники в зависимости от локализации эпилептогенного очага
Височная фокальная эпилепсия. Наиболее частая форма с локализацией эпилептогенного очага в височной доле. Для височной эпилепсии наиболее характерны сенсомоторные приступы с утратой сознания, наличием ауры и автоматизмов. Средняя длительность приступа 30-60 с. У детей преобладают оральные автоматизмы, у взрослых — автоматизмы по типу жестов. В половине случаев пароксизмы височной ФЭ имеют вторичную генерализацию. При поражении в височной доле доминантного полушария отмечается постприступная афазия.
Для височной эпилепсии наиболее характерны сенсомоторные приступы с утратой сознания, наличием ауры и автоматизмов. Средняя длительность приступа 30-60 с. У детей преобладают оральные автоматизмы, у взрослых — автоматизмы по типу жестов. В половине случаев пароксизмы височной ФЭ имеют вторичную генерализацию. При поражении в височной доле доминантного полушария отмечается постприступная афазия.
Лобная фокальная эпилепсия. Эпи-очаг расположенный в лобной доле обычно вызывает стереотипные кратковременные пароксизмы со склонностью к серийности. Аура не характерна. Зачастую отмечаются поворот глаз и головы, необычные моторные феномены (сложные автоматические жесты, педалирование ногами и т. п.), эмоциональная симптоматика (агрессия, вскрикивания, возбуждение). При очаге в прецентральной извилине возникают двигательные пароксизмы джексоновской эпилепсии. У многих пациентов эпиприступы возникают в период сна.
Затылочная фокальная эпилепсия. При локализации очага в затылочной доле эпиприступы часто протекают с нарушениями зрения: транзиторным амаврозом, сужением зрительных полей, зрительными иллюзиями, иктальным морганием и пр. Самый частый вид пароксизмов — зрительные галлюцинации длительностью до 13 мин.
При локализации очага в затылочной доле эпиприступы часто протекают с нарушениями зрения: транзиторным амаврозом, сужением зрительных полей, зрительными иллюзиями, иктальным морганием и пр. Самый частый вид пароксизмов — зрительные галлюцинации длительностью до 13 мин.
Теменная фокальная эпилепсия. Теменная доля — наиболее редкая локализация эпи-очага. Поражается в основном при опухолях и корковых дисплазиях. Как правило, отмечаются простые соматосенсорные пароксизмы. После приступа возможна кратковременная афазия или паралич Тодда. При расположении зоны эпиактивности в постцентральной извилине наблюдаются сенсорные джексоновские приступы.
Диагностика фокальной эпилепсии
Впервые возникший парциальный пароксизм является поводом для тщательного обследования, поскольку может быть первым клиническим проявлением серьёзной церебральной патологии (опухоли, сосудистой мальформации, корковой дисплазии и пр.). В ходе опроса невролог выясняет характер, частоту, длительность, последовательность развития эпиприступа. Выявленные при неврологическом осмотре отклонения указывают на симптоматический характер ФЭ и помогают установить примерную локализацию очага поражения.
Выявленные при неврологическом осмотре отклонения указывают на симптоматический характер ФЭ и помогают установить примерную локализацию очага поражения.
Диагностика эпилептической активности мозга осуществляется при помощи электроэнцефалографии (ЭЭГ). Зачастую фокальная эпилепсия сопровождается эпи-активностью, регистрируемой на ЭЭГ даже в межприступный период. Если обычная ЭЭГ оказывается неинформативна, то проводится ЭЭГ с провокационными пробами и ЭЭГ в момент приступа. Точное расположение эпи-очага устанавливается при проведении субдуральной кортикографии — ЭЭГ с установкой электродов под твёрдой мозговой оболочкой.
Выявление морфологического субстрата, лежащего в основе фокальной эпилепсии, производится путём МРТ. Для выявления малейших структурных изменений исследование должно проводится с малой толщиной срезов (1-2 мм). При симптоматической эпилепсии МРТ головного мозга позволяет диагностировать основное заболевание: очаговое поражение, атрофические и диспластические изменения. Если отклонения на МРТ не были выявлены, то устанавливается диагноз идиопатическая или криптогенная фокальная эпилепсия. Дополнительно может проводиться ПЭТ головного мозга, которая выявляет участок гипометаболизма церебральной ткани, соответствующий эпилептогенному очагу. ОФЭКТ на этом же участке определяет зону гиперперфузии во время приступа и гипоперфузии — в период между пароксизмами.
Если отклонения на МРТ не были выявлены, то устанавливается диагноз идиопатическая или криптогенная фокальная эпилепсия. Дополнительно может проводиться ПЭТ головного мозга, которая выявляет участок гипометаболизма церебральной ткани, соответствующий эпилептогенному очагу. ОФЭКТ на этом же участке определяет зону гиперперфузии во время приступа и гипоперфузии — в период между пароксизмами.
Лечение фокальной эпилепсии
Терапия фокальной эпилепсии проводится эпилептологом или неврологом. Она включает подбор и постоянный приём антиконвульсантов. Препаратами выбора являются карбамазепин, производные вальпроевой к-ты, топирамат, леветирацетам, фенобарбитал и др. При симптоматической фокальной эпилепсии главным моментом является лечение основного заболевания. Обычно фармакотерапия достаточно эффективна при затылочной и теменной эпилепсии. При височной эпилепсии зачастую спустя 1-2 года лечения отмечается возникновение резистентности к проводимой противосудорожной терапии. Отсутствие эффекта от консервативной терапии выступает показанием для хирургического лечения.
Отсутствие эффекта от консервативной терапии выступает показанием для хирургического лечения.
Операции осуществляются нейрохирургами и могут быть направлены как на удаление очагового образования (кисты, опухоли, мальформации), так и на резекцию эпилептогенного участка. Оперативное лечение эпилепсии целесообразно при хорошо локализуемом очаге эпи-активности. В таких случаях проводится фокальная резекция. Если отдельные прилегающие к эпилептогенной зоне клетки также являются источником эпиактивности, показана расширенная резекция. Хирургическое лечение проводится с учётом индивидуального строения функциональных зон коры, установленном при помощи кортикографии.
Прогноз фокальной эпилепсии
Во многом прогноз ФЭ зависит от её типа. Идиопатическая фокальная эпилепсия отличается доброкачественностью течения без развития когнитивных нарушений. Её исходом зачастую становится самопроизвольное прекращение пароксизмов при достижении ребёнком подросткового возраста.
Среди пациентов, которым было проведено хирургическое лечение, у 60-70% отмечалось отсутствие или значительное урежение эпи-пароксизмов после операции. Окончательное исчезновение эпилепсии в отдалённом периоде наблюдалось у 30%.
Височная эпилепсия — Лечение в домашних условиях
Височная эпилепсия характерна локализацией эпилептического очага в височной области головы. В это время могут наблюдаться как сложные, так и простые епиприступи. Наряду с психическими расстройствами могут быть вторичные генерализованные припадки.
Чтобы поставить точный диагноз нужно пройти обследование, оно основывается на следующем:

Этиология заболевания
Для того чтобы височная эпилепсия получила развитие, нужен провоцирующий фактор. Различают два направления развития заболевания: перинатальное и постнатальное.
Перинатальные причины:
Постнатальни причины:
В настоящее время ведется спор между учеными о наследственный фактор височной эпилепсии.
Вернуться к змистуСкронева эпилепсия: симптомы
Во время заболевания у больного могут наблюдаться два вида приступов – простые парциальные (их еще называют аурой) и сложные парциальные. Следует рассмотреть каждый в отдельности.
Простые парциальные припадки:
 Когда больному кажется, что все происходит с ним впервые, все вокруг незнакомое.
Когда больному кажется, что все происходит с ним впервые, все вокруг незнакомое.Простые парциальные приступы в течение быстрого времени могут перейти в сложную парциальную форму.
Сложные парциальные приступы:
 После чего больной не понимает, что он делал, его одолевает головная боль.
После чего больной не понимает, что он делал, его одолевает головная боль.Вторично-генерализованные приступы
Возникают в том случае, когда эпилепсия височной доли начинает прогрессировать. Приступы могут проходить с полной потерей сознания и с ярко выраженным судорожным припадком.
Если не принимать никаких мер, болезнь будет быстро прогрессировать. У больного снизится умственное и психологическое состояние, а также произойдут изменения и в эмоционально-личностном отношении.
Вне приступов симптомы височной эпилепсии проявляют себя как: медлительность в действиях, плохая память, неустойчивость в эмоциональном плане, склонность к агрессии. У женщин нарушается менструальный цикл, развивается поликистоз яичников.
Вернуться к змистуЛикування височной эпилепсии
Лечение проводит врач невропатолог, при необходимости может понадобиться консультация психотерапевта. Их задачей является снизить частоту приступов и добиться длительной ремиссии. В идеале добиться полного отсутствия приступов. Начало лечения включает в себя монотерапию. Она предусматривает прием карбамазепина. При неэффективности этого препарата назначают более сложную терапию с применением вальпроатов, гидантоїнив, барбитуратов. Но и эти препараты не всегда действенны. Если монотерапия не дала должного результата, то следует переходить на следующую стадию лечения. Она имеет название политерапия, которая предусматривает комбинацию нескольких лекарственных средств.
В случае неэффективности медикаментозного лечения, будет рассматриваться мера по хирургического вмешательства. Занимается этой деятельностью нейрохирургия. Оперативный метод проводится в двух направлениях, это 1) височная резекция и 2) фокальная резекция, она производится значительно реже.
Вернуться к змистуПрогноз височной эпилепсии
Прогноз во многом зависит от течения болезни. Лишь небольшое количество больных подвергаются медикаментозному лечению, при котором можно добиться длительной ремиссии. Чаще всего применяя лекарства от височной эпилепсии можно добиться меньшего количество приступов.
Если провести операцию, то добиться полного отсутствия приступов, удается, лишь у 35-50% больных. Обычно приступы становятся намного реже.
Но хирургическое вмешательство может иметь значительные побочные эффекты: у человека может нарушиться речь, произойти гемипарез, алексия и мнестические симптомы. У детей лечение височной эпилепсии проводится таким же образом что и у взрослых.
Вернуться к змистуДиагностика височной эпилепсии
Диагностика на ранних стадиях заболевания практически не проводится, так как пациенты не спешат обращаться к врачу. Парциальные припадки как простые, так и сложные, длятся, короткий промежуток времени, и человек не придает этому большого значения. Только после того, как начинаются вторично генерализованные приступы, люди начинают обследоваться.
Если такие приступы наблюдаются у детей, чаще всего диагностика проводится вовремя. Это связано с тем, что родители ребенка могут сразу заметить изменения у малыша, особенно если его сознание может на время отключиться. Тем более височная эпилепсия не может развиться просто так, этого состояния должно что-то предшествовать и ребенок, скорее всего, состоит на учете в медицинском учреждении.
При заболевании неврологический статус практически не меняется, если только в височной части нет опухоли или гематомы, а также если у человека не было инсульта. Если болезнь протекает длительное время, могут развиться эмоционально-личностные нарушения и мнестические расстройства.
К дополнительным трудностям диагностики данной болезни можно отнести то, что енцефаллограмма (ЭЭГ) не всегда выявляет нарушения в височной доле головного мозга. Более действенный результат ЭЭГ может дать во время сна пациента. Этот метод называется полисомнографией.
Причину же возникновения височной эпилепсии может дать диагностика с помощью МРТ головного мозга. Кроме установления диагноза болезни, метод МРТ может выявить и другие сопутствующие болезни мозга. Метод диагностики ПЭТ определяет, насколько снижен обмен веществ височной доле.
Если болезнь была вовремя диагностирована, то лечение может дать хороший результат. Если раньше височная эпилепсия обязательно вела к инвалидности, то теперь современные методы лечения могут этого не допустить. Вполне возможно, применяя комплексный, лечения добиться длительной ремиссии приступов и значительно улучшить жизнь человека.
Височная эпилепсия | Симптомы у взрослых и детей, лечение
Височная эпилепсия – это распространенное заболевание нервной системы. Причиной часто становится повреждение височного отдела мозга, родовая травма у ребенка и другие внешние и внутренние факторы.
Эпилептические припадки отсутствуют на начальной стадии развития заболевания. Контролировать приступ эпилепсии человек не может. Для предотвращения тяжелых последствий требуется срочная помощь.
Навигация по статье
Что такое височная эпилепсия?
Лобно-височная эпилепсия относится к заболеваниям, развивающимся в клетках головного мозга с повреждением структуры тканей. Болезнь снижает активность мозга. Страдают заболеванием взрослые люди и дети.
Эпилепсия височной доли мозга диагностируется с применением новейших методик, способных подробно исследовать и визуализировать церебральные ткани. Признаки эпилепсии часто не означают присутствие очага именно в височной доли. Патология может формироваться в других участках головного мозга.
Возможно формирование в иррадиирующих долях головного мозга. Припадки протекают с разной интенсивностью – без потери сознания с наличием мышечных судорог, с бессознательным состоянием.
Болезнь с легкими припадками позволяет человеку вести полноценную и насыщенную жизнь. Парциальными и вторично генерализованными приступами страдает треть пациентов. Проявляются глубоким обмороком с присутствием мышечной судороги.
Височная эпилепсия у детей не связана с наследственностью. Но часть ученых не исключает вариант генетической предрасположенности. Курс терапии определяется в зависимости от причины развития патологии.
Височная эпилепсия – это самый распространенный вид эпилепсии. Встречается у ¼ всех больных. Болезнь исследуется со времен Гиппократа. Но за такой долгий период не удалось установить точной причины, которая вызывает нарушения в тканях мозга. Постановка диагноза и определение причины болезни вызывает трудности даже у опытных неврологов и эпилептологов.
Причины возникновения
Симптоматическая височная эпилепсия относится к заболеваниям центральной нервной системы. Выделяются определенные факторы риска, способные вызвать болезнь:
- осложнения во время внутриутробного развития – гипоксия, кортикальная дисплазия с наличием инфекции, асфиксия;
- травмирование ребенка во время родов;
- рождение недоношенным;
- черепно-мозговые травмы с наличием воспалительных процессов или опухоли в тканях головного мозга;
- инфекционное или интоксикационное поражение организма;
- тяжелая форма аллергии;
- злоупотребление спиртными напитками и никотином;
- проблемы с обменом веществ и в системе кровообращения;
- высокое содержание сахара в крови;
- болезни сосудов – кавернозная ангиома или артерио-венозная мальформация.
Спровоцировать болезнь может воздействие внешних факторов:
- химических и канцерогенных веществ;
- влияние токсичных продуктов;
- стресс на протяжении долгого времени.
Виды эпилепсии височной доли
Височная эпилепсия классифицируется согласно расположению очага патологии:
- инсулярная или оперкулярная;
- латеральная;
- амигдалярная;
- гиппокампальная.
Но врачи предпочитают делить болезнь на два вида – амигдало-гиппокамальный и латеральный. Двусторонняя форма или битемпоральная вынесена в отдельную группу. Присутствие двух патологических очагов связано с формированием воспалительного процесса с двух сторон органа.
Симптомы
Височная эпилепсия, протекающая на фоне медиального склероза, проявляется у детей в возрасте с 6 месяцев до 6 лет. Возможно наступление временной ремиссии от 3 до 5 лет.
При болезни часто развиваются сложные парциальные, простые и вторично-генерализованные приступы. В основном диагностируется височная эпилепсия со смешанным характером приступов.
Признаки простых судорог проявляются в следующем:
- больной в сознании;
- стопы и кисти рук фиксируются в одном положении;
- глаза с головой принимают характерный поворот к очагу заболевания;
- регулярные головокружения с галлюцинациями;
- нарушение или отсутствие вкуса и восприятия запахов.
Неприятные симптомы полностью проходят после лечения, частота появления приступов снижается.
Симптомы височной эпилепсии:
- болевые спазмы в области сердца и живота;
- острое ощущение нехватки воздуха с присутствием комка в горле;
- резкое увеличение или снижение частоты сердечных сокращений;
- кожа приобретает характерный бледный оттенок;
- повышенное потоотделение;
- панические атаки.
Медиобазальная височная эпилепсия характеризуется простыми приступами с потерей сознания без мышечных судорог. Могут появляться систематические жевательные движения, причмокивание.
При прогрессировании заболевания появляются вторично-генерализованные признаки с наличием мышечных судорог с глубоким обмороком. Появляются следующие признаки патологии:
- кратковременная потеря памяти;
- медлительность в движении, восприятии внешних раздражителей;
- нестабильный эмоциональный фон с признаками агрессии.
Диагностика
У взрослых диагностика височной эпилепсии происходит на стадии активного прогрессирования процессов. На начальных этапах человек не придает значения к проявлению отдельных симптомов. Подозрения возникают при появлении характерных вторичных генерализованных признаков.
В детском возрасте болезнь выявляется на ранних сроках развития с наличием систематических двигательных движений с периодическими обмороками.
Для диагностики врач назначает следующие процедуры:
- электроэнцефалограмму головного мозга;
- компьютерную и магнитно-резонансную томографию с расширенным исследованием височных участков.
Электроэнцефалограмму обычно проводят с полисомнографической записью во время сна пациента – это позволяет получить более подробную и точную информацию.
Лечение височной эпилепсии
Терапия направлена на снижение выраженности характерных симптомов заболевания. Височная эпилепсия у детей протекает с более выраженными признаками.
Врачи стремятся ввести болезнь в состояние ремиссии, что значительно улучшит самочувствие пациента. Лечение височной эпилепсии на ранних стадиях позволяет привести к полному выздоровлению у 60% больных.
Неотложная помощь
Присутствие у пациента тяжелых форм заболевания с характерными признаками судорожных состояний и обморока, требует срочного оказания помощи со стороны окружающих, что может спасти ему жизнь. Первая помощь при приступе эпилепсии включает следующие мероприятия:
- пострадавшего требуется аккуратно уложить на любую ровную поверхность;
- освободить места, которые сдавливает плотная одежда или совсем снять;
- чтобы пена не попала в дыхательные пути, голову рекомендуется повернуть набок;
- при характерных приступах судорог можно немного придержать, чтобы предотвратить травмирование;
- челюсти нужно разомкнуть и между зубами поместить любой предмет, который не позволит снова сжать зубы;
- обеспечить больному покой и дать возможность выспаться.
У человека, страдающего тяжелым заболеванием, обычно всегда находится с собой лекарственный препарат для купирования приступа. Поэтому рекомендуется сразу дать выпить таблетку. При длительном приступе, рекомендуется вызвать бригаду скорой помощи.
Медикаментозное лечение
Терапия направлена на купирование судорожного состояния. Лечение противосудорожными препаратами снижает припадки у 60% больных. В клинической практике есть примеры длительного отсутствия приступов у 20% пациентов.
Основным противоэпилептическим средством является Карбамазепин. Эффективны также следующие препараты – Финлепсин, Ламиктал, Депакин, Ламотриджин, Бензодиазепин. Возможен прием одного лекарства или сочетание нескольких. Назначение проводится индивидуально.
Прием лекарств часто сопровождается привыканием и отсутствием дальнейшего эффекта от лечения. Поэтому используются параллельно другие методы терапии – амигдалотомия или селективная гиппокампотомия, височная и фокальная резекция. Это позволяет привести больного к полному выздоровлению и прекращению тяжелых приступов.
Последствия и прогноз
Последствия височной эпилепсии заключаются в следующих проявлениях:
- приступы при прогрессировании болезни учащаются, временной интервал сокращается – сознание больного не успевает восстановиться;
- развивается аспирационная пневмония – рвотные массы при попадании в дыхательные пути вызывают воспаление;
- во время припадка возможна травма черепа, костей и т.д.;
- расстройства центральной нервной системы.
Возможно развитие аллергии, проблемы с памятью, умственной деятельностью, речью.
Прогноз во многом зависит от своевременного лечения и выполнения рекомендаций врача. Ремиссия наступает у 35% больных. Хирургическое вмешательство позволяет полностью избавить от приступов 45% пациентам. В остальных случаях наблюдается снижение частоты припадков.
Фокальная эпилепсия | Johns Hopkins Medicine
Фокальная эпилепсия — это неврологическое состояние, при котором преобладающим симптомом являются повторяющиеся припадки, поражающие одно полушарие (половину) мозга.
Эпилепсии, связанные с идиопатической локализацией (ILRE)
Причина этих локализованных (очаговых) припадков еще не известна, но некоторые исследования указывают на генетический компонент. Мозг и функции мозга человека могут казаться нормальными.
Лечение этих эпилепсий начинается с приема противосудорожных препаратов.Хирургическое вмешательство при эпилепсии, такое как лазерная абляция или височная лобэктомия, может быть вариантом, особенно когда причиной приступов является аномалия в головном мозге, такая как мезиальный височный склероз.
Эпилепсия лобной доли
Эпилепсия лобной доли — это термин, обозначающий повторяющиеся приступы, начинающиеся в лобной доле — области мозга за лбом. Поскольку лобная доля отвечает за планирование и выполнение движений и личности, эпилепсия лобной доли может иметь драматическое влияние на качество жизни пациента.
Припадки лобных долей часто бывают очень короткими (менее 30 секунд) и, как правило, происходят ночью. Обычно это простые или сложные парциальные припадки, которые могут быстро распространяться по мозгу. Поскольку между лобной и височной долями очень много связей, бывает сложно определить, какой участок мозга поражен.
Противосудорожные препараты являются наиболее распространенными препаратами первого выбора; если они не контролируют припадки, хирургическое вмешательство может быть вариантом.
Височная эпилепсия
Височная эпилепсия — это термин, обозначающий повторяющиеся приступы, начинающиеся в височной доле — отделе мозга, расположенном по бокам головы за висками и скулами.
Височные доли — это области мозга, которые чаще всего вызывают судороги. Медиальная часть (средняя) обеих височных долей очень важна при эпилепсии — она часто является источником припадков и может быть подвержена повреждению или рубцеванию.
Поскольку существует так много разнообразных функций височных долей или тесно связанных с ними, эти припадки могут иметь сильное влияние на качество жизни пациента.
Судороги, начинающиеся в височных долях, могут оставаться там или распространяться на другие области мозга. В зависимости от того, распространяется ли приступ и где, пациент может испытывать ощущение:
Своеобразный запах (например, горящей резины)
Сильные эмоции (например, страх)
Дискомфорт в животе / груди
Автоматические, бессознательно повторяющиеся движения
Взгляд
Потеря осведомленности
Теменная эпилепсия
Теменная доля — это отдел головного мозга на макушке и по бокам головы.Теменная доля, известная как «ассоциативная кора», отвечает за связь значений с функциями мозга. Именно здесь мозг создает визуальный образ, звуки распознаются как слова, а осязание ассоциируется с конкретным объектом. В некотором смысле теменная доля — это место, где восприятие взаимодействует с физической реальностью.
Теменная эпилепсия встречается очень редко. Приступы, начинающиеся в этой области, могут вызывать сенсорные нарушения, такие как жар, онемение или электрические ощущения, слабость, головокружение, галлюцинации, искажение пространства и другие симптомы.
Затылочная эпилепсия
Эпилепсия затылочной доли — это термин, обозначающий повторяющиеся приступы, начинающиеся в затылочной доле, участке мозга в задней части головы, который в первую очередь отвечает за зрение. Приступы, начинающиеся в затылочной доле, встречаются редко.
Эти припадки могут вызвать у человека мигание яркого света или другие визуальные изменения в левой части его или ее поля зрения (если они происходят в правой коре головного мозга) или с правой стороны (если происходят в левой коре).
Височная эпилепсия: симптомы, диагностика, лечение
Принято лечить височную эпилепсию противосудорожными средствами, хотя многие из них сейчас называют противоэпилептическими, поскольку не все приступы сопровождаются судорогами.
Почти все противоэпилептические препараты работают за счет снижения возбудимости нейронов из-за воздействия на пресинаптические каналы натрия и кальция или усиления ингибирующих эффектов нейротрансмиттеров, в первую очередь ГАМК.
Наиболее часто применяемые препараты старшего поколения: Фенитоин, карбамазепин, препараты вальпроевой кислоты (Апелексин, Конвоолекс, Вальпроком), Фенобарбитал.Подробнее — Таблетки от эпилепсии
Сейчас чаще обращаются к более новым противоэпилептическим препаратам, к которым относятся:
- Ламотриджин (другие торговые названия — Латриджин, , Ламитрил, Конвульсан, Сейзар) — производное дихлорфенила, может применяться у детей старше двух лет; противопоказан при печеночной недостаточности и беременности. Возможные побочные эффекты: кожные реакции (вплоть до некроза кожи), сильные головные боли, диплопия, тошнота, расстройства кишечника, снижение тромбоцитов в крови, нарушения сна и повышенная раздражительность.
- Габапентин (синонимы — Габалепт, Габантин, Габагама, Нералгин, Тебантин) — аналог гамма-аминомасляной кислоты.
- Лакозамид (Вимпат) применяют после 16 лет в дозах, определяемых врачом. В списке побочных действий этого препарата указано: головокружение и головная боль; тошнота и рвота; тремор и мышечные спазмы; сон, память и координация движений; депрессивное состояние и психические расстройства.
При парциальных припадках, припадках у взрослых и детей старше шести лет назначают Зонисамид (Зонегран), среди которых отмечаются частые побочные эффекты: головокружение и высыпания на коже; снижение аппетита и памяти; нарушение зрения, речи, координации движений и сна; депрессия и образование камней в почках.
Противоэпилептический препарат Леветирацетам и его дженерики Леветинол, Комвирон, Зеницетам и Кеппра при височной эпилепсии назначают пациентам старше 16 лет с тонико-клоническими припадками. Они содержат пирролидин-ацетамид (лактамная гамма-аминомасляная кислота), активные рецепторы ГАМК. Поскольку Кеппра выпускается в виде раствора, его вводят инфузией в индивидуально подобранной дозировке. Его синонимом леветирацетама является таблетка для приема внутрь (250-500 мг 2 раза в сутки). Применение этого препарата, как и многих вышеперечисленных, может сопровождаться общей слабостью, головокружением, повышенной сонливостью.
Кроме того, необходимо принимать препараты магния и витамины, такие как B-6 (пиридоксин), витамин E (токоферол), витамины H (биотин) и витамин D (кальциферол).
Применить и физиотерапевтическое лечение (глубокая стимуляция головного мозга и блуждающего нерва) — читайте в статье Эпилепсия — Лечение
Если временная эпилепсия у детей вызывает судороги, рекомендуется низкоуглеводная кетогенная диета с высоким содержанием жиров. При назначении этой диеты ребенку или подростку необходимо обеспечить полноценное питание и контролировать рост и вес.
Хирургия
По статистике, до 30% пациентов с мезиальной височной эпилепсией не могут контролировать приступы при приеме лекарств.
Для некоторых пациентов может рассматриваться хирургическое лечение — селективная амигдало-гиппокампентомия, то есть удаление миндалины, передней части гиппокампа и части зубчатой извилины.
Такая радикальная мера оправдана только при наличии склероза гиппокампа, но нет гарантии эффективности этой операции.Хирургическое вмешательство путем лобэктомии, стереотаксической радиохирургии или лазерной абляции может привести к значительному снижению когнитивной функции мозга.
Альтернативное лечение
Научных доказательств того, что лечение травами помогает при некоторых типах эпилепсии, не существует. Тем не менее, травники советуют пить отвары и настои травы амброзии обыкновенной (Senecio vulgaris), травы обыкновенной (Hydrocotyle vulgaris) семейства аралиевых, успокаивающие настойки тюбетейки байкальской (Scutellaria baicalensis) или корней пиона лекарственного (Paeonia officinalis).Но самым ценным растением для лечения височной эпилепсии — уменьшения частоты очаговых пароксизмов — считается содержание гамма-аминомасляной кислоты омелы белой (Viscum album).
Кроме того, народным лечением данной патологии является употребление рыбьего жира, который содержит омега-3 жирную кислоту (докозагексаеновую кислоту), способствующую улучшению мозгового кровообращения, а, следовательно, питания клеток головного мозга.
[56], [57], [58], [59], [60], [61], [62], [63], [64], [65], [66]
Глава 22: Эпилепсия
Эпилепсия — это «случайные, обильные и беспорядочные выделения. нервной ткани », вызванной любым процессом с участием кора головного мозга, что патологически увеличивает вероятность деполяризации и синхронное возбуждение групп нейронов (Джон Хьюлингс Джексон, 1889).Есть много потенциальных основ причины, такие как метаболические нарушения нервных клеток или практически любое нарушение который повреждает корковую ткань, включая травмы, кровотечения, ишемию, гипоксию, инфекция, гипертермия или наличие рубцовой ткани, связанной с к предыдущей травме.
Все нейроны нервной системы при повреждении способны к чрезмерной активности; однако порог этой аномалии значительно варьируется в зависимости от области. Кора головного мозга — единственная область, в которой эпилептиформная активность возникает с любой частотой.Тем не менее, не все области коры головного мозга имеют одинаковые склонность к эпилептической активности: большая часть неокортекса относительно устойчива, в то время как височные и лобные доли (особенно лимбические области) очень восприимчивы.
Электроды, накладываемые на кожу головы (электроэнцефалограмма; ЭЭГ), часто способен обнаружить аномальную активность припадка. Избыточный электроэнцефалографический записанные выбросы могут быть полезны для определения источника припадка и, иногда, по его типу можно определить тип судорожного расстройства.Необычно иметь возможность записывать ЭЭГ во время клинического исследования. захват. Однако до 2/3 пациентов имеют аномальные электрические разряды. которые можно регистрировать между клиническими событиями. Нормальная ЭЭГ у подозреваемого наличие эпилепсии не исключает возможности, так как интерприпадок (интериктальный) электрическая активность часто бывает нормальной.
Важно отметить различие между припадками и «эпилепсией». (часто называется «судорожным расстройством»).Приступ — это событие. Все Кора головного мозга человека может вызывать судороги при достаточном количестве стимула. Фактически, почти 10 процентов людей будут иметь такой время в их жизни. Однако термин эпилепсия подразумевает ненормально повышенное склонность к таким припадкам, что у человека могут быть они время от времени в ход нормальной жизни. Это может варьироваться от одного десятилетия многим за день.
Есть несколько типов припадков.В общих чертах их можно разделить на основные генерализованные приступы и приступы фокального начала (связанные с локализацией). В начальной При генерализованных припадках вовлекается вся кора головного мозга одновременно. При приступах с фокальным началом он включает локализованный кластер нейронов, имеющих эпилептиформная активность. В таблице 22-1 представлена упрощенная функционально-анатомическая категоризация. типов приступов. Он не является исчерпывающим, но дает спектр основных Категории изъятия.Хотя большинство приступов связаны с моторными корреляциями, некоторые может проявляться в основном тормозящими явлениями. Пустые, пристальные эпизоды petit mal, распространенное в детстве судорожное расстройство, являются хорошим примером.
Изъятия признаются не только по деятельности во время основной части приступа, но также и явлениями, которые приводят к клиническому приступу (часто именуемой «аурой»), а состояние пациента после событие («постиктальное» состояние).
Этиология эпилепсии разная в разном возрасте.У очень маленьких детей наиболее частые причины включают внутриутробное и перинатальное повреждение головного мозга. Метаболические нарушения и врожденные пороки развития также проявляются в детстве. Генетическая эпилепсия часто проявляется в позднем детстве до подросткового возраста (в основном в школьном возрасте), тогда как опухоли головного мозга и инсульты обычно являются причиной эпилепсии во взрослом возрасте. Некоторые состояния могут повлиять на любой возраст, включая травмы или инфекции (например, энцефалит). Некоторые синдромы довольно характерны для возраста начала, в том числе мелкая эпилепсия у детей младшего школьного возраста, височная эпилепсия, развивающаяся в позднем подростковом или раннем взрослом возрасте (часто у пациентов с длительными тяжелыми фебрильными припадками в раннем детстве) или ювенильная миоклоническая эпилепсия (ЮМЭ) в подростковом возрасте.
В следующем обсуждении будут рассмотрены те эпилепсии, которые поражают весь мозг с самого начала (генерализованные эпилепсии), а затем будут рассмотрены эпилепсии с очаговым началом, а затем неотложная медицинская помощь «эпилептического статуса».
Приступы с генерализованным началом
Grand mal (двигатель общего назначения)
Генерализованные припадки связаны с аномальной электрической активностью в всей коры головного мозга одновременно. Следовательно, предполагается, что триггеры и сигналы для этих припадков возникают вне коры головного мозга (ретикулярная формация верхнего ствола мозга или таламуса).Во всяком случае, некоторые сигнал задействует всю кору головного мозга для синхронной деполяризации и, поэтому приводит к внезапной потере сознания и массивному синхронному двигательная активность. Вначале это проявляется тоническим сокращением всех мышц. тела. Человек принимает жесткую вытянутую позу за счет разгибателей. мышцы, подавляющие сгибатели. Прекращается дыхание и выходит воздух. из легких через закрытую голосовую щель (что вызывает гортанный «крик»).За этим в секундах (до одной минуты) следует синхронный прерывистый сокращение и расслабление (клоническая активность) конечностей и туловища, а затем полное расслабление, когда исчезнет электрический приступ (рис. 22-1). Клонический фаза и постиктальная фаза, вероятно, являются результатом массивной активации тормозных нейроны в головном мозге. Обычно приступ проходит в течение нескольких минут. но редко может продолжаться часами или днями как «эпилептический статус». Автономный моторный переполнение часто происходит одновременно, что клинически проявляется опорожнение мочевого пузыря и, реже, кишечника.Зрачки большие во время иктальная фаза, артериальное давление и пульс неустойчивы (обычно повышены). Переменный пост-приступ (постиктальный) период подавленного сознания и спутанности сознания следует. Продолжительность этого периода, вероятно, зависит от продолжительности припадка. и в некоторой степени общее состояние мозга. Например, вероятно быть намного дольше у пожилых людей и у лиц с диффузным фоном дисфункция мозга.
На ЭЭГ видна электрическая активность «спайк-волна». во время клонической фазы генерализованно-моторных судорог.»Шип», который представляет массивная и синхронная деполяризация, клинически проявляется как клонический, сгибательный моторный толчок. Затем следует фаза релаксации, которая электрически рассматривается как «волна» и отражает массовое торможение. Последовательность всплесков волн может продолжаться в течение многих минут во время активной фазы припадка.
Судороги Grand mal считались наиболее распространенным типом припадков у взрослых. до недавнего времени, когда стало ясно, что многие типы припадков не учитываются.Многие пациенты с локализационной (фокальной) эпилепсией достигают апогея. в том, что было названо «вторично генерализованным припадком». Этот вторичная генерализация либо происходит через активацию верхних отделов мозга стволовой или путем прямого корково-коркового распространения через спайки (тело мозолистое тело, гиппокампальная комиссура или передняя комиссура). Подсказки к факту что этот припадок не является первичным генерализованным припадком, можно также обнаружить в предчувственной «ауре» (обычно висцеральные или эмоциональные симптомы до припадка) или отчеты наблюдателей о необычных двигательных событиях (например, моргание, подергивание, фырканье, ковыряние в одежде или чмокание губами) непосредственно перед потерей сознания.Эти симптомы являются результатом электрическая активность в очаговой области до генерализации.
Большинство людей с первичной генерализованной эпилепсией начинаются с припадков в детстве, которые часто являются результатом аномальной чувствительности нейронов (некоторые состояния имеют явные аномалии ионных каналов и определенную наследственность). Наиболее частым синдромом эпилепсии (составляет 5-10% случаев эпилепсии) является ювенильная миоклоническая эпилепсия (ЮМЭ). Это синдром, потому что существует несколько генетических аномалий, которые приводят к общей клинической картине.Как правило, ребенок в норме или у него только в молодом возрасте абсанс. В позднем детстве или раннем подростковом возрасте у пациента развиваются непроизвольные подергивания, которые особенно часто возникают по утрам. Эти миоклонические события могут привести к падению или бросанию вещей или внезапному падению. Их часто упускают из виду или считают «неуклюжестью». Спустя несколько месяцев или лет у пациента возникают первичные генерализованные судороги (иногда после шквала миоклонических событий). Это часто приводит к постановке диагноза, поскольку ЭЭГ обычно ненормальна даже между эпизодами.В этом участвуют по крайней мере шесть разных генов, каждый из которых так или иначе связан с функцией ионного канала. Интересно, что пациенты с JME реагируют на очень специфические противосудорожные препараты независимо от конкретной генетики и не улучшаются при применении других распространенных противосудорожных средств. По мере того, как мы узнаем больше о других идиопатических эпилепсиях, мы, весьма вероятно, обнаружим, что многие из них связаны со специфическими аномалиями возбудимости нейронов.
Помимо этих генетических и «идиопатических» эпилепсий, многие судороги, вызванные метаболизмом, подпадают под категорию grand mal.Основные категории метаболических припадков включают ионные аномалии (Na, K, Ca, Mg, BUN, pH и т. Д.), Отмену седативных средств у наркоманов (алкоголь, барбитураты, бензодиазепины), гипогликемию, гипоксию и гипертермию (особенно в возрасте до 18 лет). 4). Есть некоторые необычные токсины, которые также могут вызывать судороги. Помните, что припадки этого типа не обязательно указывают на эпилепсию, если нет ненормальной тенденции к припадкам без серьезного метаболического нарушения.
Petit mal (отсутствие)
Это обычно припадки детства, которые считаются также берут начало в верхнем стволе головного мозга.Клинически пациенты показывают много короткие эпизоды (несколько секунд) пустого взгляда (отсутствия), для которых пациент нет памяти. ЭЭГ очень специфична (показывает 3 пика / волны в секунду). активность, которая почти всегда может быть вызвана гипервентиляцией) (рис. 22-2).
Хотя приступ обычно характеризуется пристальным взглядом и «пустотой», может наблюдаться трепетание век или жевательные движения. Припадок обычно очень короткий (обычно менее 15 секунд), и пациент «вырывается» внезапно и без явного постиктального периода.Однако они не будут знать ничего, что произошло во время эпизода.
Вы можете спросить, почему малые припадки являются преимущественно негативным явлением (отсутствием) при диффузной электрической синхронизации коры головного мозга. Предлагается несколько причин для этого, и одна из них отражается в электроэнцефалографической картине спайк-волны. Спайк представляет собой диффузную деполяризацию (возбуждение) корковых нейронов, тогда как волна считается диффузным торможением (гиперполяризацией).Это поствозбуждающее торможение, по-видимому, достаточно для предотвращения инициирования поведенческих проявлений (например, явных судорог) массивной деполяризацией. Еще одна причина отсутствия судорожных движений заключается в том, что незрелая моторная кора у детей может быть более устойчивой к возбуждающей активности. Дети с petit mal обычно сохраняют осанку во время приступов короткого (секундного) отсутствия. Предполагается, что это связано с тем, что судорожная активность не распространяется на более устойчивые постуральные механизмы ствола мозга.
У большинства детей с абсансами происходит спонтанная ремиссия приступов в более позднем детстве или раннем подростковом возрасте. Созревание нейронов предположительно увеличивает способность коры головного мозга спонтанно подавлять чрезмерную синхронную активность. Из оставшихся детей, у которых продолжаются судороги, у подавляющего большинства наблюдаются генерализованные приступы тонико-клонической, тонической, атонической или миоклонической природы. Одна из интерпретаций этого состоит в том, что существуют общие подкорковые механизмы для производства генерализованного, ритмичного спайк-волнового паттерна активности, наблюдаемого при мелких припадках и других первичных генерализованных судорогах.
изъятий очагового характера (частичные припадки) с вторичным распространением или без него на генерализованные Мотор Проявление
Парциальные (очаговые) припадки начинаются в определенной части кора головного мозга. Они классифицируются по их начальным проявлениям и приводят ли они к вторичным генерализованным судорогам. Начальные проявления из этих припадков основаны на функции ткани, в которой эпилептиформная активность начинается. Эти приступы могут иметь довольно простую картину, если: кора, в которой они начинаются, имеет четко выраженную сенсорную или двигательную функцию.Когда это касается сенсорной коры, обычно возникает положительное явление (т. Е. наличие ощущения), а не первоначальная потеря ощущения. Например, парестезии, мигающие огни или запахи могут ощущаться, если постцентральный извилины, калькариновая кора или области uncus участвуют в судорожной активности. Если вовлечена первичная моторная кора, локальные тонические и / или клонические моторные явления можно увидеть. Так называемые «сложные парциальные припадки» связаны с ассоциацией кора лобных, височных или теменных долей.Они характеризуются более сложными эмоциями, чувствами или восприятием, а также «затуманиванием» сознания ». Пациент не полностью настроен на свое окружение. и реагирует на внутренние сигналы. Память на событие обычно частичная, при Лучший. Наличие в анамнезе симптомов в самом начале припадка может дать важные ключи к разгадке происхождения.
После фокального приступа наиболее пораженная область коры головного мозга может иметь постиктальное угнетение функции, продолжающееся от нескольких минут до часов.Это может привести к параличу («паралич Тодда»), если задействована моторная кора. В этот период у пациентов может появиться очаговый дефицит, и его может быть трудно отличить от пациента с инсультом. История приступов и постепенное восстановление функций имеют решающее значение для этой дифференциации.
Если фокальный приступ не сдерживается нормальными тормозными процессами в головном мозге, он может распространяться на оба полушария через мозолистое тело и / или ретикулярная формация мезодиэнцефалона и общая двигательная клиника результаты изъятия.Это может быть тонизирующее, тонико-клоническое или просто клоническое по своей природе. и называется «вторично генерализованный приступ».
Простой парциальные припадки (вовлечение элементарной или первичной коры)
Мотор кора
Появляются судороги, возникающие в моторной коре или рядом с ней просто как клонические подергивания иннервируемых двигательных структур (групп мышц) вовлеченной корой (на контралатеральной стороне). Если приступ распространяется из очага клинический приступ прогрессирует, охватывая прилегающие области тела (рисунок 22-3).Прогресс проявляется как марш активности по телу (и по коре головного мозга; джексоновский марш) от верхней конечности к лицу, туловищу и нижней конечности. Как и с любой частичный припадок, он может впоследствии распространиться через callosum или ростральный ствол мозга.
Соматосенсорный кора
Судороги, возникающие в соматосенсорной коре, вызывают парестезию на противоположной стороне, которая может распространяться (аналогично «маршу» двигательных симптомов) по всему телу.После фокального приступа может уменьшиться ощущения в регионе.
Пациент с быстрым появлением преходящих сенсорных симптомов может представлять особая диагностическая сложность. Возможности дифференциальной диагностики для этой презентации включают транзиторные ишемические атаки (ТИА), транзиторные мигрени. дисфункция, и простые парциальные припадки соматосенсорного типа. Там факторы, которые могут способствовать диагностике ТИА, например, пожилой возраст, клинически выраженный стеноз сосудов шейки матки, отсутствие «марша» (см. выше), наличие в анамнезе цереброваскулярных заболеваний, изменений сетчатки кровеносные сосуды (например,g., остаточные холестериновые эмболы) и дополнительное вовлечение двигательных систем (см. гл. 27). Можно заподозрить мигрень, если следить за сенсорными симптомами. головной болью, обычно односторонней (см. главу 18). Однако нужно учитывать, что головная боль может быть редким проявлением. приступа (обычно в постиктальный период), а также может наблюдаться при временные ишемические атаки. Полезно отметить, что сенсорный симптомы мигрени распространяются («маршируют») по телу в период минут, в то время как приступы обычно проходят за секунды.С другой стороны, симптомы преходящей ишемии появляются внезапно. Конечно, если фокус за приступом следует вторично генерализованный приступ, диагноз: судорожное расстройство почти гарантировано, поскольку преходящая ишемия очень редко инициирует фокальный припадок.
Слухово-вестибулярный
Поражение слухово-вестибулярной коры выглядит как галлюцинация. звука (шум в ушах) и головокружения с генерализацией или без нее. Это может быть ошибочно принимается за заболевание внутреннего уха (например, синдром Меньера), если судорог не бывает.Аудиометрические тесты очень полезны и почти всегда проявляются отклонения от нормы при синдроме Меньера, но не при простых парциальных припадках. Конечно, ЭЭГ может быть полезной, показывая локальную аномалию в задней части височная область. Однако между приступами ЭЭГ часто бывает нормальной.
Визуальный кора
Поражение зрительной коры проявляется в виде галлюцинаций в контралатеральное поле зрения. Очаги в первичной зрительной коре (калькарин кора) выглядят как несформированные вспышки, пятна и зигзаги света, окрашенные или белый, тогда как фокусы в коре зрительных ассоциаций вызывают более сформированные галлюцинации, такие как парящие воздушные шары, звезды и многоугольники.Еще более передний в областях визуальных ассоциаций (в задних височных или теменных долях) могут возникать более сложные сенсорные галлюцинации (например, люди разговаривают, иногда описывается как что-то вроде флэшбэка).
Обонятельно-вкусовая кора головного мозга
Фокальные припадки, возникающие в обонятельной коре (около ункуса ростральной медиальной височной доли) может вызывать галлюцинации запаха и вкуса, чаще всего описываемые как едкие и неприятные. Распространение на соседняя кора является обычным явлением, и в результате возникают сложные парциальные припадки.
Комплекс парциальные припадки
Сложные фокальные (парциальные) припадки, возникающие в результате парциальных припадков начинается в лобной, височной или (реже) теменной ассоциативной коре. Они проявляются поведенческими, внутренними и аффективными (эмоциональными) явлениями. Лимбическая кора имеет самый низкий корковый порог для инициирования и поддержания захватная деятельность. Кроме того, лимбическая кора, в которую входит гиппокамп, парагиппокампальная височная кора, ретросплениально-поясная-субкаллозная кора, орбитофронтальная кора, а островок — это кора головного мозга, наиболее подверженная метаболическим травма, повреждение.Это особенно верно в отношении гиппокампа, где «склероз» (процесс потери нейронов с сопутствующим глиозом) является относительно частым результатом ранней жизни или пренатального повреждения мозга. Это не удивительно тогда эта сложная парциальная эпилепсия довольно распространена — вероятно, самая распространенная форма судорожного расстройства.
Если этот припадок не переходит быстро, он может оставаться частичным. на длительный срок. Висцеральный и аффективный (психомоторный) компоненты приступа доминируют в клинической картине.Простые и / или сложные висцеральные, чувственные и эмоциональные явления преобладают в картине. Может быть своеобразный и неприятные запахи и вкусы, странные ощущения в животе, страх, беспокойство, редко — ярость и чрезмерный сексуальный аппетит. Они могут сочетаться с некоторыми висцеральные и поведенческие явления, такие как обнюхивание, жевание, чмокание губами, слюноотделение, чрезмерные звуки кишечника, отрыжка, эрекция полового члена, кормление или бег. В редких случаях приступ полностью изолирует лимбическая система из неокортекса и ретикулярной формации, которые продолжают работают нормально.Пациент может выполнять сложные функции (например, управлять автомобилем. автомобиль), и потому что функции памяти гиппокампа не работают обычно они могут не знать, что произошло.